மார்பகப் புற்றுநோயை வெல்லலாம்! – அருள்ஜோதி முரளிதரன்
கட்டுரை | வாசகசாலை

2025 ம் ஆண்டுக்குள் இந்தியாவில் இரண்டு கோடியே 98 லட்சம் பேர் புற்றுநோயால் பாதிக்கப்பட்டிருப்பார்கள் என்கின்றன இந்திய மருத்துவ ஆராய்ச்சிக் கழகத்தின் (ICMR) ஆய்வுகள். அதில் மார்பகப் புற்றுநோயும் (10.5%) நுரையீரல் புற்றுநோயும் (10.6%) மிக அதிக அளவில் பாதிப்பை ஏற்படுத்தும் புற்றுநோய்களாக இருக்கும் என்கின்றன புள்ளிவிவரங்கள். இந்தியாவில் ஒவ்வொரு 4 நிமிடங்களுக்கும் ஒரு பெண்ணுக்கு மார்பகப் புற்றுநோய் இருப்பது கண்டறியப்படுகிறது. 13 நிமிடத்திற்கு ஒரு பெண் மார்பகப் புற்றுநோயால் இறக்கிறார். 1990 களில் நான்காவது இடம் பெற்ற மார்பகப் புற்றுநோய் தற்போது இந்தியப் பெண்களிடையே மிகவும் பரவலான புற்றுநோயாக முதலாவது இடத்தில் இருக்கிறது. 28 பெண்களில் ஒருவருவருக்கு (நகர்ப்புறங்களில் 22-ல் ஒருவருக்கும், கிராமப்புறங்களில் 60-ல் ஒருவருக்கும்) தங்கள் வாழ்நாளில் மார்பகப் புற்றுநோய் உருவாகும் சாத்தியக்கூறுகள் இருக்கின்றன. இன்னும் பத்து ஆண்டுகளில் மற்ற எந்த நோயையும் விட இந்தியாவில் பெண்களிடையே மார்பகப் புற்றுநோய் அதிக இறப்புகளை ஏற்படுத்தும் என்று அஞ்சப்படுகிறது. இந்தியப் பெண்களிடையே மார்பகப் புற்றுநோயால் ஏற்படும் மரணங்கள் கணிசமான எண்ணிக்கையில் இருப்பதற்கும், இந்நோயின் தீவிரத்தன்மைக்கும் காரணம், மார்பகத்தில் ஏற்படும் மாற்றங்களையும், கட்டிகளையும் பெண்கள் தங்கள் அந்தரங்கப் பிரச்சனையாகக் கருதி வெளியே சொல்வதில் இருக்கும் தயக்கம்தான். இந்நோயை தாமதமாக, நோய் முற்றிய நிலையில் கண்டறியும் பட்சத்தில், மார்பகத்தையே நீக்க வேண்டி வரலாம். எலும்புகள் வரை புற்றுநோய் பரவி இருந்தால், அது உயிருக்கே கூட ஆபத்தை விளைவிக்கலாம். மார்பகப் புற்றுநோயை ஆரம்ப நிலையில் கண்டறிந்து சிகிச்சை மேற்கொள்வதன் மூலம் முற்றிலும் குணப்படுத்துவதற்கான வாய்ப்புகள் (95%) அதிகம் என்பதால் பெண்கள் மார்பகப் புற்றுநோய் குறித்த முழு விவரங்களையும் தெரிந்து வைத்திருப்பது அவசியமாகிறது. இதுகுறித்து உலகெங்கிலும் உள்ள மகளிரிடையே விழிப்புணர்வை ஏற்படுத்த, அக்டோபேர் மாதம் மார்பகப் புற்றுநோய் விழிப்புணர்வு மாதமாக உலக சுகாதார நிறுவனத்தால் அனுசரிக்கப்படுகிறது.
மார்பகப் புற்றுநோயின் வகைகள்:
இந்நோய் மார்பகத் திசுக்களில், குறிப்பாகப் பால்நாளங்கள் (முலைக் காம்பிற்குப் பாலைக் கொண்டு செல்லும் குழாய்கள்) மற்றும் பால் சுரப்பிகள் ஆகியவற்றில் உருவாகும் புற்றுநோயாகும். நாளங்களில் உருவாகும் புற்றுநோய்கள் நாளப் புற்றுநோய் (டக்டல் கார்சினோமாஸ்-Ductal Carcinoma) எனவும், சுரப்பி நுண்ணறைகளில் தொடங்கும் புற்றுகள் நுண்ணறை தீவிர புற்றுநோய் (லோபுளர் கார்சினோமாஸ்-Lobular Carcinoma) எனவும் பொதுவாக வகைப்படுத்தப்பட்டுள்ளன. இவை தவிர நோயின் தீவிரம், பரவல், ஹார்மோன் ஏற்பிகளின் பங்கு, மரபணு பிறழ்வு ஆகியவற்றைக் கொண்டும் மார்பகப் புற்றுநோய்கள் வகைப்படுத்தப்படுகின்றன. பெண்கள் அறிந்துகொள்ள வேண்டிய முக்கியமான செய்தி, மார்பில் தோன்றும் எல்லாக் கட்டிகளுமே புற்றுநோய்க் (மாலிக்னன்ட் -Malignant) கட்டிகளல்ல. புற்றுநோயல்லாத கட்டிகளால் உயிருக்கு ஆபத்து இல்லை. இத்தகைய (பெனைய்ன்-Benign) கட்டிகளை அறுவை சிகிச்சையின் மூலம் அகற்றினால் அவை மீண்டும் தோன்றுவதோ, உடலின் மற்ற பாகங்களுக்குப் பரவுவதோ இல்லை.
1956 ஆம் ஆண்டில் உலக சுகாதார அமைப்பு புற்றுநோய் வளர்ச்சியில் நான்கு நிலைகளை உள்ளடக்கிய மருத்துவ வகைப்பாட்டை முன்மொழிந்தது. நோய்த்தன்மையின் சர்வதேச வகைப்பாடானது (TNM ), கட்டியின் நிலை (Tumor), நிணநீர் முடிச்சுகளில் பரவல் (Node) மற்றும் கட்டி உடலின் மற்ற பாகங்களுக்கு பரவியிருத்தல் – மெட்டாடாஸ்சைஸ்ட் (Metastasis) ஆகிய மதிப்பீட்டின் அடிப்படையில் வழங்கப்படுகிறது.
மார்பகப் புற்றுநோயின் படி நிலைகள் (stages)
- முதல் நிலை: மார்பகத்தில் புற்றுநோய் செல்கள் உருவாகி, கட்டிகள் அல்லது வீக்கத்தை ஏற்படுத்தும். இந்நிலையில் புற்றுநோய் செல்கள் மார்பகத்தைத் தவிர வேறெங்கும் பரவியிருக்காது. (கட்டியின் சுற்றளவு 2.5 செ.மீ வரை இருக்கலாம்)
- இரண்டாம் நிலை: மார்பகக் காம்புப் பகுதியில், மார்பகத்தின் அளவில் மாற்றங்களை ஏற்படுத்தும். இந்நிலையில் அக்குளின் கீழேயுள்ள நிணநீர் முடிச்சுகளில் புற்றுநோய் பரவ ஆரம்பிக்கும். இந்நிலையில் மார்பகக் கட்டியின் சுற்றளவு 2.5 செ.மீட்டரை விட அதிகமாகி இருக்கும்.
- மூன்றாம் நிலை: பொதுவாக மூன்றாம் படிநிலை மார்பகத்தைச் சுற்றியுள்ள தசைப் பகுதிகள் முழுவதும் பாதிப்பை ஏற்படுத்தியிருக்கும் முதிர்ந்த நிலையாகும். இந்நிலையில் மார்பகக் கட்டியின் சுற்றளவு 5 செ.மீட்டரைக் கடந்து அக்குளின் கீழே உள்ள நிணநீர் முடிச்சுகளில் புற்றுநோய் செல்கள் முற்றிலும் பரவி விடும்.
- நான்காம் நிலை: இந்த நான்காம் படி நிலையில் மார்பகம் முழுதாகப் பாதிக்கப்பட்டு, கல்லீரல், நுரையீரல் என மற்ற உறுப்புகளுக்கும் புற்றுநோய் செல்கள் பரவியிருக்கும்.
மார்பக சுயபரிசோதனை:
மார்பகங்களை சுயபரிசோதனை செய்வதன் மூலம் மார்பகத்தில் ஏற்படும் மாற்றங்களை நாம் கண்டுணர முடியும். 20 வயத்திற்கு மேல் உள்ள அனைத்துப் பெண்களும் மாதம் ஒருமுறை சுய மார்பகப் பரிசோதனை செய்ய வேண்டும். மாதவிடாய் தொடங்கி 7 நாட்களுக்குப் பிறகு மாதாந்திர சுய மார்பகப் பரிசோதனை செய்ய உகந்த காலமாகும். ஹார்மோன்களின் தொடர் சுழற்சியால் ஒவ்வொரு மாதமும் மார்பகங்களில் மாற்றங்கள் ஏற்படும். தொடர் பரிசோதனை மூலம் இயற்கையாக நிகழும் மாற்றத்துக்கும், புதிதாகத் தோன்றியுள்ள மாற்றங்களுக்கும் வேறுபாட்டை உணர முடியும். 30 வயதுக்கு மேல் 40 வயதுக்குட்பட்ட பெண்கள் அவ்வப்போது மருத்துவர்களிடம் சென்று மார்பகப் பரிசோதனை (Clinical Breast Examination) செய்து கொள்வது சிறந்தது. மாதவிடாய் முற்றிலும் நின்றவர்கள் ஒவ்வொரு மாதத்திலும் குறிப்பிட்ட தினத்தில் பரிசோதனை செய்யலாம். 40 வயதுக்கு மேல் உள்ள பெண்கள் கட்டாயம் மாதாந்திர சுயபரிசோதனையுடன் வருடத்திற்கு ஒரு முறையாவது மாமோகிராம் (Mammogram) செய்துகொள்வது அறிவுறுத்தப்படுகிறது. ஏனெனில் பெரும்பாலான மார்பகப் புற்றுக்கட்டிகள் ஆரம்ப நிலையில் மட்டுமல்ல, முற்றிய நிலையிலும் வலி ஏற்படுத்துவதில்லை. அது நெஞ்சோடு ஒட்டிச் சுருங்கிப் போகும் நிலையில்தான் வலியை உண்டாக்குகிறது. இந்தச் சோதனைகள் ஆரம்ப நிலையில் புற்றுக்கட்டிகளைக் கண்டறிவதிலும், சிகிச்சையிலும் பெரும்பங்கு வகிக்கின்றன. சுயபரிசோதனை, மேமோகிராபி அல்லது பிற இமேஜிங் சோதனைகளில் ஏதேனும் மாற்றம் தென்பட்டால், சந்தேகிக்கப்படும் திசுக்களின் மாதிரியை எடுத்து மார்பக பயாப்ஸி செய்யப்படுகிறது. மரபணுக்களில் ஏற்படும் மாற்றங்களை ஜெனிட்டிக் ஸ்கிரீன் டெஸ்ட் (Genetic Screening Test) மூலம் அறியலாம். 18 வயது முதல் 80 வயதுவரை எப்பொழுது இந்தப் பரிசோதனை செய்தாலும், எத்தனை ஆண்டுகள் கழித்து குறிப்பிட்ட ஒருவருக்கு மார்பகப் புற்றுநோய் வரலாம் என்பதைக் கண்டுபிடித்து, அதற்கேற்ப சிகிச்சையை ஆரம்பித்துவிட முடியும்.

சுயபரிசோதனையின் போது கீழ்கண்ட அறிகுறிகள் தென்பட்டால் மருத்துவரிடம் செல்ல வேண்டும்.
கவனிக்க வேண்டிய அறிகுறிகள்:
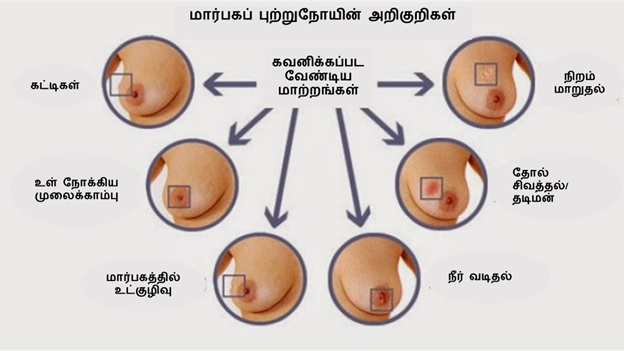
- மார்பில் தோன்றும் வலியில்லாத அல்லது வலியுடன் கூடிய கட்டி
- குறுகிய காலத்தில் மார்பக அளவு அல்லது வடிவத்தில் கணிசமான மாற்றம்
- மார்பகம் மற்றும் முலைக்காம்புகள் சிவத்தல், வீக்கம் அல்லது நிறமாற்றம் அடைதல்.
- மார்பகங்களில் கடுமையான எரிச்சல் அல்லது அரிப்பு
- ஆரஞ்சுப் பழத்தின் தோலினை ஒத்த மார்பகத் தோல் மாற்றம் அடைதல்
- முலைக்காம்பு உள் நோக்கி திரும்பி இருத்தல்.
- மார்பின் ஒரு பகுதியில் அல்லது அக்குளில் தொடர் வலி அல்லது கட்டிகள், அக்குளின் கீழ் அல்லது கழுத்தெலும்பில் வீக்கம்
- பாலைத்தவிர முலைக்காம்பிலிருந்து திரவம் வெளியேறுதல்.
நோய்க்காரணிகள்:
- குடும்பத்தில் குறிப்பாக இரத்த உறவுகளில் (பாட்டி, தாய், சகோதரி) யாருக்கேனும் மார்பக அல்லது கர்ப்பப்பை புற்று ஏற்கெனவே இருந்திருந்தால் மார்பகப் புற்று வருவதற்கான வாய்ப்புகள் உண்டு.
- மாதவிடாய் சுழற்சியை அதிக அளவில் எதிர்கொண்ட பெண்கள், அதாவது 11 வயதுக்கு முன்பு பூப்படைந்தவர்கள் மற்றும் 55 வயதுக்கு பின் மாதவிடாய் நின்றவர்கள்.
- தாய்மைப் பேறு அடையாதவர்கள் அல்லது 35 வயதுக்குப் பின் முதலாவது குழந்தை பெற்ற பெண்கள் மற்றும் தாய்ப்பால் கொடுக்காத பெண்கள்.
- கர்ப்பப்பை புற்றுநோய் வரலாறு கொண்ட பெண்கள்.
- மருத்துவ ஆலோசனையின்றி ஈஸ்ட்ரோஜென் கொண்ட கருத்தரிப்பு மாத்திரைகளை நீண்ட காலத்திற்கு உட்கொள்பவர்கள்.
- சிறு வயதிலேயே நெஞ்சுப் பகுதிக்கு கதிர்வீச்சுப் பெற்றவர்கள்.
ஆரோக்கியமற்ற வாழ்க்கை முறை மார்பகப் புற்றுநோய்க்கு வழிவகுக்கும். உடல் பருமன், கட்டுப்படுத்தப்படாத நீரிழிவு நோய், குறைவான உடலியக்கம், புகை, மதுப் பழக்கம் போன்றவையும் புற்றுநோய்க்குக் காரணமாக அமையலாம். BRCA1, BRCA2 ஆகிய மரபணு பிறழ்வுகள் மார்பக, கர்ப்பப்பை புற்றுகள் உருவாகும் அபாயத்தை அதிகரிக்கின்றன. இந்த மரபணுக்கள் பரம்பரை வழியாக அடுத்த சந்ததியினருக்குக் கடத்தப்படலாம்.
பெண்களைப் போலவே, ஆண்களுக்கும் கூட மார்பக புற்றுநோய் வரலாம். உலகின் ஆண்களின் மொத்த எண்ணிகையில் 1% மார்பகப் புற்றுநோயால் பாதிக்கப்பட்டுள்ளனர். ஆண்களுக்கு வரும் மார்பகப் புற்றுநோய் உட்புறத்தில் தோன்றுவதால் பெரும்பாலும் நோய் முற்றிய நிலையிலியே கண்டறியப்படுகிறது.
சிகிச்சை முறைகள்:
நோயின் நிலை, தன்மையைப் பொருத்து மார்பகப் புற்றுநோய்க்கு பலவிதமான சிகிச்சைகள் மேற்கொள்ளப்படுகின்றன. அறுவை சிகிச்சை, கீமோ தெரபி, ரேடியோ தெரபி, ஹார்மோன் தெரபி மற்றும் டார்கெட்டட் (targetted) தெரபி எனப் பல மருத்துவ சிகிச்சைகள் உள்ளன.
நோய்த்தன்மையைப் பொருத்து முதலில் அறுவைசிகிச்சை (கட்டியை மட்டும் நீக்குதல்; லம்பக்டமி– Lumpectomy) அல்லது பாதிக்கப்பட்ட மார்பகத்தை அகற்றுதல் (மாசெக்டமி– Mastectomy) மூலமாகவும், தொடர்ந்து கீமோதெரபி மருந்துகள் மற்றும் கதிரியக்கம் வழியாகவோ, தேவைப்படின் இரண்டினாலும் சிகிச்சையளிக்கப்படுகிறது. சிலவகையான ஹார்மோன் ஏற்பிகளைக் கொண்ட (ER+, PR +) புற்றுநோய்களை, ஹார்மோன்கள் உருவாகத்தைத் தடுக்கும் அல்லது ஹார்மோன்கள் ஏற்பிகளை முடக்கும் டமோக்ஸிஃபென் அல்லது அரோமாடாஸ் இன்ஹிபிட்டர்) போன்ற மருந்துகள் சிகிசிச்சைக்குப் பயன்படுத்தப்படுகின்றன.
மார்பகப் புற்றுக்கான சிகிச்சையில் மார்பகத்தை இழந்த பெண்களில் சிலர், செயற்கை மார்பகம் பொருத்திக்கொள்ள விருப்பப்படலாம். செயற்கை மார்பகம் என்பது, அவர்கள் உடலின் வேறு பாகத்தில் இருக்கும் தசையை எடுத்தோ, அல்லது செயற்கை சிலிக்கான் கொண்டோ உருவாக்குவது. நோயாளியின் உடல்நிலையைப் பொருத்து செயற்கை மார்பகம் உருவாக்குவது குறித்து முடிவெடுக்கப்படும்.
சிகிச்சைக்குப் பின்னரும், தங்கிவிட்ட/தப்பிவிட்ட புற்றுசெல்களால் மார்பகப் புற்றுநோய் வெகுசிலருக்கு மீண்டும் வர வாய்ப்பு உள்ளது. எனவே, நோயாளிகள் 5 வருடத்திற்கு தொடர் மருத்துவ பரிசோதனை செய்துகொள்ள வேண்டியது மிகமிக அவசியம்.
இவை தவிர உடல் பருமனைக் குறைப்பது, அன்றாடம் குறைந்தது முப்பது நிமிடங்கள் உடற்பயிற்சி செய்வது, பழங்கள் மற்றும் காய்கறிகளை உணவில் அதிகம் சேர்த்துக்கொள்வது போன்ற ஆரோக்கியமான வாழ்வியல் முறைகளும் புற்றுநோய் ஆபத்தைக் குறைக்கும்.
மார்பகப் புற்றுநோய்க்கு உள்ளாதல், சிகிச்சையின் பக்கவிளைவுகள், நோயிலிருந்து மீளும் கால அளவு, உயிர்வாழும் தன்மை ஆகியவை புற்றுநோயாளிகளுக்கு பெரும் மன உளைச்சலைத் தரலாம். இந்தியப் பெண்களைப் பொருத்தவரை குடும்பத்தைக் கவனிப்பதையே முக்கிய குறிக்கோளாகக் கொண்டும், நோயின் சிகிச்சைக்குத் தயங்கியும் பெரும்பாலான பெண்கள் நோய் முற்றிய நிலையை அடைகின்றனர். மார்பகப் புற்றுநோய் குறித்த விழிப்புணர்வை ஏற்படுத்துவது குடும்பத்தின் ஒவ்வொருவரின் கடமையாகும்.

வருமுன் காப்போம்!
முனைவர். அருள்ஜோதி முரளிதரன், புற்றுநோய் ஆராய்ச்சியாளர் – கலிஃபோர்னியா.





